Canto nos custa a obesidade?
Segundo o último informe Aladino, o 40 % dos menores entre 6 e 9 anos teñen unha acumulación excesiva de graxa no seu corpo que lles pode provocar patoloxías graves normalmente asociadas a adultos, como a hipertensión, a diabetes ou enfermidades cardiovasculares. Repasamos canto custa tratar estas patoloxías relacionadas co exceso de peso e que pode facer o sistema sanitario para paliar esta “pandemia”.
A obesidade infantil é un dos problemas de saúde pública máis graves do século XXI”, sentencia a Organización Mundial da Saúde (OMS). Desta epidemia non se salva ningún país (tampouco España) e cada vez vai a peor. Segundo o último estudo Aladino, este problema aféctalles ao 40 % dos nenos e as nenas de entre 6 e 9 anos. Algo que, tarde ou cedo, pódelles provocar patoloxías graves normalmente asociadas a adultos como a diabetes de tipo 2, enfermidades cardiovasculares e ata algúns tipos de cancro.
Todas elas, di a Organización Mundial da Saúde, pódense prever se se atalla a súa orixe. En España, o gasto público destinado ao tratamento desta enfermidade e ás patoloxías asociadas ascende a 2.500 millóns de euros, segundo o libro branco Costes sociales y económicos de la obesidad y patologías. E vai en aumento: a Asociación Europea para o estudo da Obesidade (EASO, polas súas siglas en inglés) estima que, en 2030, a obesidade suporá un gasto de 3.081 millóns de euros anuais para os españois.
O gran problema é que en materia de prevención fallan cuestións estruturais. En opinión de Nancy Babio, vicepresidenta da Sociedad Española de Dietética e Nutrición, “a administración non dimensiounou realmente o grave problema que supón a prevalencia da obesidad infantil”. Por isto, seguen faltando medidas fundamentais. Por exemplo, seguimos sen contar con dietistas-nutricionistas na Atención Primaria, unha figura que os expertos consideran fundamental para reducir o problema.
Segundo o Consejo General de Colegios Oficiales de Dietistas-Nutricionistas (CGCODN), incorporar a estes profesionais en Atención Primaria pode aforrarlle ao sistema de saúde de 5,8 a 105 euros por cada euro investido. Para o pediatra José Serrano, membro da Asociación Española de Pediatría, os dietistas-nutricionistas deberían ter as súas consultas “porta con porta” coas dos pediatras nos centros de saúde para traballar man a man cada día. Ademais, falta educación nutricional tanto para os nenos como para os adultos.
As asociacións do sector sanitario fan campañas constantes e chamamentos a mellorar a situación da Atención Primaria para non só poder atender os problemas derivados da obesidade infantil, senón atallala de raíz a través de políticas de prevención. En 2013, por exemplo, o Colegio de Médicos de Bizkaia puxo en marcha unha campaña educativa para educar os menores, pero sobre todo as familias sobre a importancia dunha boa alimentación e os perigos que implica non seguila.
Outro caso similar é o das farmacias coruñesas, que en 2017 lanzaron a súa propia campaña de prevención da obesidade infantil. Estratexias que, para expertos como o pediatra José Serrano, sempre suman: “Este tipo de accións son un gran de area máis, aínda que serían máis desexables máis medidas legisladoras de gran calado”. Babio coincide en que as administracións públicas “deben ser o eixe central. Se imos por aí vai ser moi difícil abordalo”.
O gasto dos tratamentos
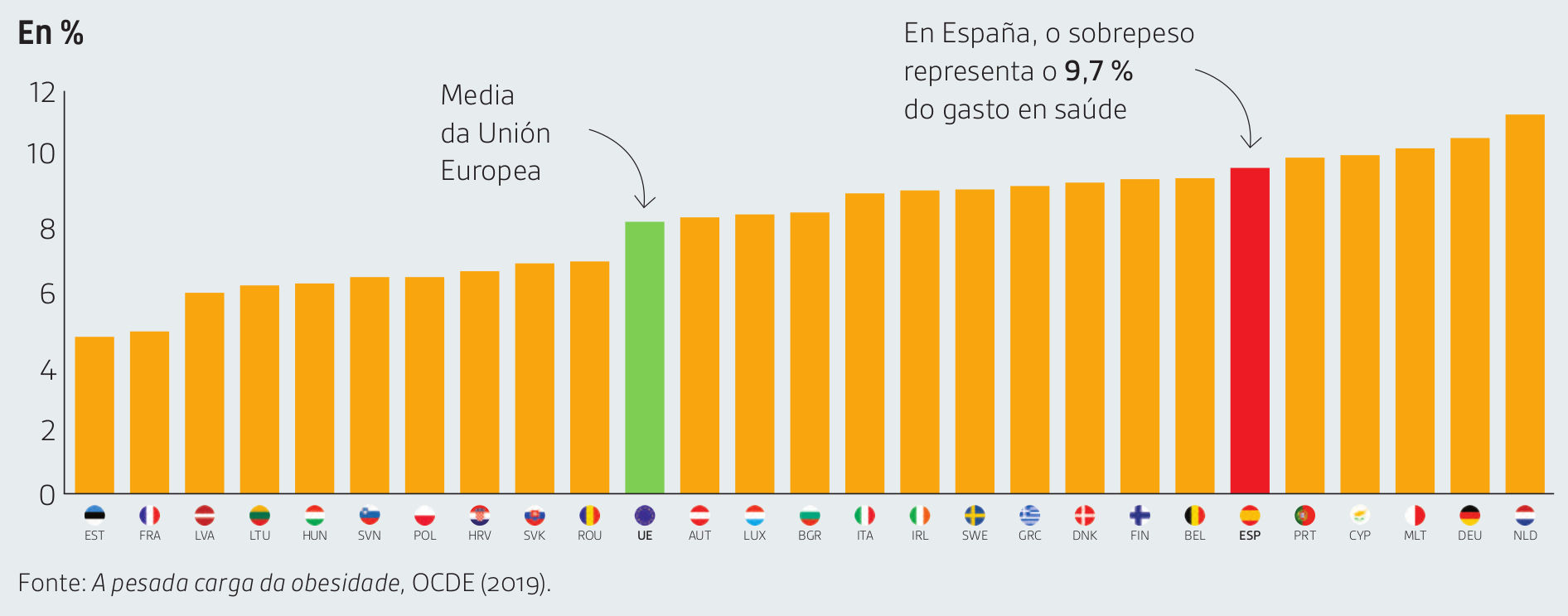
A obesidade repercute nas arcas públicas e nos petos de todos os cidadáns. De feito, suponlle un enorme custo ao país. Segundo o informe da Organización para a Cooperación e o Desenvolvemento Económico (OCDE), A pesada carga da obesidade, publicado a finais de 2019, a obesidade e o sobrepeso representan o 9,7 % do total do gasto en saúde en España, o que supón que 265 euros dos impostos de cada cidadán están destinados a estes tratamentos. Todo isto tradúcese en que o sobrepeso reduce o PIB español nun 2,9 %. Isto é moito máis que a media dos países da OCDE, que destinan unha carga de 8,4% do gasto sanitario a este problema e cuxo custo en impostos individuais sitúase en 181,60 euros por persoa ao ano.
A pregunta inevitable é a que se destina todo este diñeiro que nos custa a obesidade. E cando toca responder, os ministerios que se encargan de todo aquilo relacionado con este asunto pásanse a bóla mutuamente. “Este tema lévao Consumo”, responden desde Sanidade. “Esta cuestión debería ir dirixida ao Ministerio de Sanidade”, aseguran desde Consumo. A falta de resposta oficial por parte das institucións gobernamentais, o informe da OCDE dá algunhas pistas de como se divide este diñeiro. De media, o sobrepeso é responsable do 70 % de todos os custos de tratamentos de diabetes, do 23 % do que custa curar enfermidades cardiovasculares e do 9 % do custo dos tratamentos de cancro.
A prevención, única solución
España conta coa estratexia NAOS (para a Nutrición, Actividade Física e Prevención da Obesidad). O Ministerio de Consumo e a Axencia Española de Seguridade Alimentaria e Nutrición (AESAN) tamén lanzaron, en novembro do pasado ano, a campaña Pon máis heroes no teu prato e enche a túa vida de superpoderes, coa que pretendía fomentar unha alimentación saudable entre os menores. Todo un despregue de vídeos, carteis, filtros para as redes sociais e unha páxina web con xogo incluído na que os máis pequenos poden aprender que alimentos non son saudables e os que si.
Esta campaña non é a primeira (e supoñemos que tampouco a última). Como se pode observar no histórico das campañas publicitarias do Ministerio de Consumo, hai outros exemplos como Esperta e almorza! (de 2006 e 2007), coa que se pretendía inculcar a importancia dun almorzo saudable e da práctica frecuente de actividade física. Pero se hai unha medida que aplauden os expertos é, sen dúbida, o aumento dos impostos sobre os refrescos que pretende levar a cabo o Goberno (en Cataluña xa se fai desde 2017). “Sabemos que o consumo de bebidas azucradas é un dos motivos da obesidade infantil, limitalas a través de políticas nutricionais é unha grande iniciativa”, asegura Babio.
As comunidades autónomas tamén xestionan e teñen a capacidade de desenvolver os seus propios plans sanitarios, e tamén desenvolven as súas metodoloxías de acción contra a obesidade. Por citar algunhas, o País Vasco desenvolveu un programa de iniciativas para unha alimentación saudable encamiñado a reducir nun 20 % a inxesta de sal e azucres libres en 1.000 días. Andalucía conta cun Plan Integral de Obesidade Infantil, que se centra na formación e na detección precoz; a Comunidade de Madrid ten InfaSEN, que promove unha dieta saudable e fai fincapé na importancia do descanso e a actividade física; e Cataluña implementou en 2019 un plan piloto co que pretendía atallar o problema nas comunidades máis desfavorecidas.
Outros exemplos son o do Departamento de Saúde do País Vasco, que conta coa estratexia de prevención San, a través da cal promove un maior consumo de froitas e verduras, máis tempo de actividade físicas e menos horas diante das pantallas. “O sedentarismo é outra das causas asociadas á obesidade e hai estudos que mostran unha asociación positiva entre ver máis de dúas horas ao día a televisión e o aumento do sobrepeso. Polo tanto, é outro factor de risco sobre o que se teñen que facer estratexias”, indica a vicepresidenta da Sociedade Española de Dietética e Nutrición.
Cataluña, ademais de ser pioneira en España co imposto ás bebidas azucradas, tamén ten a súa estratexia, na que se pon o acento nas familias con menos recursos e cóntase con expertos en exercicio e en psicoloxía para crear mensaxes efectivas que lles cheguen aos nenos. Algo importante, xa que “segundo o estudo Aladino” a prevalencia da obesidade infantil é maior nas rendas baixas. “É necesario ter isto en conta para desenvolver calquera medida, xa sexa de prevención ou de tratamento”, engade Babio. Desde 2013, a Xunta de Galicia conta co seu plan Xermola, a través do cal se levan a cabo controis de nutrición saudable nas escolas, dáse información a través da asistencia sanitaria e promóvese a actividade física entre os menores.
Como reducir estes gastos
Todos os expertos coinciden en que todas estas campañas son insuficientes para atallar o problema da obesidade. Para a OCDE é necesario implementar un paquete de políticas que inclúa o etiquetado dos alimentos, a prescrición médica de actividade e o fomento de programas de benestar. Segundo os seus cálculos, isto podería supoñer un aforro de 32 millóns de euros ao ano en custos sanitarios. Di tamén que lograr unha redución calórica do 20 % nos alimentos con alto contido en azucre, sal, calorías e graxas saturadas podería previr 472.000 enfermidades non transmisibles nos próximos 30 anos e aforrar 169 millóns de euros ao ano en custos sanitarios.
A Organización Mundial da Saúde apela directamente aos políticos: “Para frear a epidemia de obesidade infantil é necesario un compromiso político sostido e a colaboración de moitas partes interesadas, tanto públicas coma privadas. Os gobernos, os asociados internacionais, a sociedade civil, as organizacións non gobernamentais e o sector privado teñen un papel fundamental na creación de contornas saudables e de condicións de prezo e accesibilidade de opcións dietéticas máis saudables para os nenos e os adolescentes”. De feito, en 2019, pediu prohibir o exceso de azucre nos alimentos para bebés e que non se publicitasen comidas e bebidas doces para este sector da poboación.
Dentro do seu marco de estratexia, a OMS levou a cabo entre 2013 e 2020 un plan de acción mundial para a prevención e control de enfermidades non transmisibles. Ou o que é o mesmo, unha estratexia global para abordar as enfermidades que se poden prever e que son crónicas que derivan da epidemia da obesidade infantil. Ademais, conta cunha comisión destinada unicamente a acabar con este problema.
Nenos con enfermidades de adultos
A obesidade infantil carrexa toda clase de secuelas, explican desde a Fundación Española do Corazón: “Ademais de supoñer un problema de autoestima, aumentar a dificultade para realizar actividades físicas e fomentar a discriminación entre os demais nenos, implica un importante risco para a saúde”. Entre os últimos, facilita a aparición de enfermidades coronarias, diabetes, hipertensión arterial, infarto cerebral, apnea do soño ou osteoartrite. Todas elas, tradicionalmente consideradas de como enfermidades de adultos. “A obesidade fai que os nenos que a sufran sumen 30 anos á súa saúde vascular”, apuntan desde esta fundación.
Un enorme peso para o organismo que aumenta o risco de padecer problemas cardiovasculares, e outros parámetros como a glucosa, o colesterol total e os triglicéridos. “A alta prevalencia de a obesidade condiciona a aparición en nenos de enfermidades como a diabetes, a hipertensión e outras patoloxías asociadas. Un neno que ten obesidade ten unha enfermidade que pode avanzar a outras patoloxías e reducir a calidade de vida dese neno”, explica Nancy Babio.
Tal é a magnitude do asunto que, tras presentar o informe Risco Cardiovascular desde a infancia, en 2019, a Sociedade Española de Cardiología (SEC) urxía ás institucións a tomar medidas e propoñía unha serie de propostas de actuación dirixidas aos menores para mellorar a saúde futura da poboación española. En total, seis recomendacións, relacionadas co exercicio físico e a alimentación, e un selo de calidade como recoñecemento aos centros escolares que fomenten a actividade física, a educación nutricional e aposten pola calidade das súas menús escolares.
“Os expertos recomendamos incluír unha hora diaria máis de actividade física á semana en Educación Infantil e Primaria, xa que non só contribúe ao desenvolvemento físico e mental do neno, senón que tamén fomenta a sociabilización dos pequenos”, explica Emilio Luengo, membro da Sociedad Española de Medicina del Deporte. “En xeral , os colexios son un dos lugares clave para levar a cabo as medidas de prevención pola súa capacidade para educar nunha boa saúde nutricional e que os nenos á súa vez llo transmitan aos seus pais”, analiza Babio.
Ademais das medidas físicas, a SEC recomenda mellorar a xestión e a calidade da oferta alimentaria na organización dos menús escolares. Ademais de evitar as máquinas dispensadoras de alimentos nos colexios e institutos. Para rematar, propón a creación dun selo de calidade para os centros escolares que cumpran certas características relacionadas coa promoción da actividade física, a educación nutricional e a calidade da alimentación servida no centro.
Que se fai noutros países?
Fóra das nosas fronteiras existen diversos exemplos de estratexias para combater a obesidade infantil. En Europa, a Organización Mundial da Saúde puxo en marcha unha serie de estratexias de actividade física, alimentación e nutrición destinadas tanto a adultos como a nenos para educar e deter o aumento de sobrepeso, obesidade e malnutrición. Con todo, estes plans non son obrigatorios, senón que recoñecen e respectan a liberdade de acción dos estados.
Malia a non esixencia, moitos gobernos contan cos seus respectivos plans para abordar os problemas da obesidade, segundo o estudo Euro Health. O primeiro país en incluír a obesidade dentro do seu programa de saúde nacional co obxectivo de deter o seu aumento foi Moldavia, en 2014. Dous anos despois, o Reino Unido puxo en marcha o seu plan de acción contra a obesidade infantil. Tamén no Reino Unido, a Ofcom (o organismo independente que regula a televisión, a radio e as telecomunicaciones) prohibiu a emisión de toda clase de publicidade de alimentos azucrados para menores de 16 anos. Polonia tamén fixo o propio e puxo no foco da súa estratexia a alimentación no sistema educativo. O seu obxectivo, aínda vixente, é o de promover unha dieta saudable entre os máis pequenos.
Similar ao caso español é o de Malta, onde a obesidade e o sobrepeso infantil tamén anda polo 40 %. Por iso, o país implementou unha serie de medidas lexislativas para reducilo. En 2016, aprobouse a Lei de promoción de estilo de vida saudable e atención de enfermidades non transmisibles, que ten como obxectivo a promoción a través de distintas accións da actividade física e unha dieta saudable. Este país tamén conta cun consello dedicado a asesorar en materia de obesidade. Entre outras cuestións que conseguiron está a de implementar un programa de hábitos de vida saudable nas escolas e regular os alimentos que se lles venden aos nenos nos colexios. Para comprobar que se cumpren, o goberno leva a cabo inspeccións periódicas.
En canto á figura do dietistanutricionista, tan importante na prevención, países coma Canadá, Estados Unidos e algúns da Unión Europea como Portugal xa incorporan esta figura nos seus sistemas sanitarios. Canadá, por exemplo, estableceu en 2009 un rateo mínimo dun dietista cada 50.000 habitantes, pero posteriormente cambiouno a un por entre 16.000 e 29.000 pacientes.
Desde o Consello Xeral de Colexios Oficiais de Dietistas-Nutricionistas contan cun manifesto no que piden a inclusión destes especialistas no Sistema Nacional de Saúde. Segundo a súa proposta, consideran necesario un experto por cada 100 camas en Atención Especializada, un por cada 50.000 tarxetas sanitarias en Atención Primaria e un por cada 500.000 habitantes en Saúde Pública. “Os dietistas-nutricionistas que exercen en Atención Primaria poden aforrarlle ao sistema de saúde de 5,8 a 105 euros por cada euro investido nos os tratamentos. Nos hospitais viuse que a intervención do dietista-nutricionista reduce a estancia hospitalaria (un investimento de 76 euros xera 1 día menos de ingreso) e diminúen os casos reingreso.
O custo sanitario do sobrepeso e das enfermidades asociadas
2.500 millones. Esta cifra repártese así:
- Obesidade: 65 %
- Enfermidades cardiovasculares: 22,6 %
- Diabetes tipo 2: 9 %
- Dislipemias (colesterol, triglicéridos ou ambos): 2,4 %
- Enfermidades musculoesqueléticas: 1 %
Fonte: Custos sociais e económicos da obesidade e patoloxías.
Dietistas-nutricionistas na atención primaria
Incluír a estes profesionais nos servizos de Atención Primaria supoñería un aforro do 500 % do gasto sanitario. Por cada euro investido nos tratamentos nutricionais:
- 56 € de aforro en termos de mellora da saúde
- 3 € de aforro en custos sanitarios (medicación e ingresos hospitalarios)
- 4 € de ganancias de produtividade (menos absentismo laboral)
Fonte: Colexio de Dietistas-Nutricionistas de Cataluña (Codinucat).
Porcentaxe de gasto en saúde relacionado co sobrepreso e enfermidades asociadas
Segundo datos da Organización para a Cooperación e o Desenvolvemento (OCDE), O 9,7 % do gasto sanitario español dedícase a tratar a obesidade e as súas enfermidades asociadas. Unha porcentaxe superior ao 8,4 % da media na OCDE.
“Os pediatras non podemos dedicarlle o tempo que necesita un neno ou unha nena que vén cada tres meses”
José Serrano, pediatra e colaborador do programa INFADIMED para a prevención da obesidade infantil
Os pediatras de Atención Primaria son a primeira liña de defensa contra a obesidade infantil. Con todo, o seu traballo está cheo de obstáculos que fai case imposible facerlles un seguimento constante aos menores. Falamos diso con José Serrano, pediatra catalán e colaborador do programa Infancia e Dieta Mediterránea (Infadimed), unha iniciativa impulsada por profesionais de Atención Primaria que promove a dieta mediterránea entre o alumnado de entre 3 e 9 anos co obxectivo de darlles ferramentas a nenos e nenas para que poidan decidir que é máis beneficioso para a súa saúde. “Baséase en ir ás escolas e poñerlles debuxos animados adaptados ás súas idades cos que se ensinan hábitos saudables. Proba de que funciona é que no supermercado atopeime con familias que me botan a culpa de non poder comprar bolos porque o neno lles berra”, conta José Serrano.
Cre que se está facendo suficiente para previr a obesidade infantil? A obesidade infantil está alcanzando unhas cifras tremendas. O último estudo Aladino, o de 2019, mostra un aparente descenso fronte ao anterior, que é de 2015. Pero se afondamos un pouco nos datos, vemos que nas familias que teñen rendas por baixo dos 18.000 euros anuais, estas taxas de sobrepeso e obesidade aumentaron. É dicir, non só imos mal, senón que imos peor, porque a epidemia da obesidade está afectando cada vez máis ás clases sociais menos podentes, que a maior parte das veces teñen menos posibilidades de resolver o tema tanto a nivel económico como social e educativo.
Cales cre que son as causas destas cifras? Ha ir a peor por moitos factores, como a prevención en si mesma e os entes encargados diso, como a Atención Primaria. Temos a culpa os equipos de pediatría? Podemos tela, pero a verdade é que, coa cantidade de visitas diarias que temos, non podemos dedicarlle o tempo que necesita un neno ou unha nena que vén cada tres meses. Tamén ten a culpa a industria alimentaria, que vende uns produtos que son xeradores da obesidade e cun público moi claro que é a poboación infantil. De aí todas esas caixas con debuxos, cores e superheroes. E ademais de todo iso, súmanlle agasallos que fan que o neno lle pida ás familias que llos compren. E en última instancia, as autoridades reguladoras. Se permitisen que a Atención Primaria puidese dedicar máis tempo, que dietistas-nutricionistas participasen nas consultas, que non deixasen que a industria alimentaria campase ás súas anchas, e que puxesen impostos aos produtos azucrados para impedir que se comprasen con tanta facilidade, todo levaría unha canle moito máis lóxica.
Son as familias culpables? Eu diría que non porque todas queren o mellor para os seus fillos e fillas. Máis que culpables son vítimas que acabarán sufrindo a obesidade dos seus fillos.
As autoridades responsables de regular están facendo suficiente? Non. Todos estes factores dependen en última instancia da administración. Non xa controlar o problema que xa existe, senón previamente dedicar recursos para educar sobre o que é a alimentación saudable e, cando vexa que se van das pautas, poñer remedio. Se lles permitisen aos especialistas da Atención Primaria dedicarlles aos seus pacientes máis de 15 minutos cada tres meses, as cousas estarían moito máis orientadas e non chegariamos aos extremos nos que estamos.
Cando fala de que é necesario máis tempo nas consultas, de canto estariamos falando? Temos cuantificado que calquera neno que teña unha patoloxía crónica, nas que se inclúe a obesidade, merece como mínimo 30 minutos ao mes. Algo que coa sobrecarga de consultas e a infradotación dos persoais é imposible. Para prevención temos os mal chamados “controis do neno san”, que tamén son insuficientes porque son visitas programadas para coincidir coa aplicación de vacinas, que nos primeiros meses de vida son frecuentes, pero a partir dos catro anos –cando empezan a desenvolver obesidade ou adquiriron malos hábitos alimenticios– deixámolos de ver durante anos. Non estaría de máis poder facer os controis polo menos unha vez ao ano, se non máis, para falar de hábitos saudables como a alimentación, a actividade física…
En canto a medidas de prevención, tomouse algunha boa na súa opinión? O único bo que vexo ultimamente é que cada vez hai máis profesionais concienciados co tema, pero coas mans atadas que lles imposibilitan seguir cara a adiante.
Que sería o primeiro que habería que facer para que a prevención fose máis efectiva? Máis profesionais dedicados e formación específica aos profesionais no tema. Tamén ensinarlles aos educadores nas escolas e aos nenos desde que son pequenos que o que aprenden lles dura para toda a vida. Se houbese unha clase á semana, desde que son moi pequenos, terían os hábitos saudables instaurados para sempre. Educación para as familias, moitas non teñen capacidade polo poder adquisitivo, pero é que a maioría non sabe o que está comprando. Un etiquetado frontal que lles indique ás familias o que é máis saudable e o que non, para que non teñan que ir ás etiquetas traseiras, que ata a min me custa. Todo isto depende da administración. Tamén as taxas e impostos sobre bebidas azucradas e alimentos pouco saudables. Fomentar a actividade física e difundir as recomendacións da Organización Mundial da Saúde sobre cuestións como as horas máximas que deben estar os nenos diante de pantallas. Hai moitas cousas para facer.
Considera que se debería incluír na Atención Primaria aos dietistas-nutricionistas? Totalmente. Tanto en pediatría como en medicina de familia e para previr enfermidades específicas. Os pediatras temos a nosa formación en nutrición infantil, pero eles teñen moita máis ca nós e coñecementos de como afecta á saúde pública que nós non adoitamos ter. Polo tanto, estou a favor de telos como compañeiros. Non como consultores que veñen unha vez cada 15 días, senón como compañeiros día a día.
“A obesidade é unha enfermidade crónica que non sabemos curar”
José María Capitán, vocal do Consejo General de Colegios Oficiales de Dietistas-Nutricionistas
A inclusión da figura do dietista-nutricionista dentro dos servizos de Atención Primaria é unha das reivindicacións históricas dos colexios profesionais. José María Capitán, dietistanutricionista do Observatorio da Saúde do concello de Sevilla e membro do Consejo General de Colegios Oficiales de Dietistas-Nutricionistas, fálanos desta demanda e de como se pode abordar o problema da obesidade infantil desde diferentes ámbitos.
Que medidas cre que son necesarias para combater a obesidade infantil? Aumentar os impostos nos alimentos insáns e rebaixalos nos máis sans. Ou unha lei de etiquetado claro. Fai falta realmente que as familias teñan acceso á información nutricional nos seus centros de Atención Primaria coa figura clave do dietista-nutricionista á fronte da prevención. En definitiva medidas que non sexan cosméticas.
Que papel xogan os dietistas-nutricionistas no sistema público de saúde? Non se conta connosco e é algo incrible. Imaxínese que intenta facer un plan de estradas sen enxeñeiros. En ningún dos plans que hai actualmente en España para loitar contra a obesidade estamos incluídos os dietistas-nutricionistas, que somos os profesionais cualificados para iso. Isto é unha anomalía que ocorre en España, onde nin sequera nos inclúen nos sistemas de saúde autonómicos correspondentes a cada comunidade. No resto de Europa é unha figura clave na Atención Primaria, nos centros de atención hospitalaria e noutros moitos sectores: non só en sanidade, senón en restauración, na industria alimentaria para mellorar perfís… Aínda nos queda moito camiño que percorrer. Se queremos tomar isto en serio e loitar contra a pandemia da obesidade, imos ter que contar cos profesionais que están especificamente cualificados para iso.
Cal cre que debe ser o papel dos pediatras na loita contra a obesidade infantil? Non temos o mesmo papel. Os pediatras non son especialistas en nutrición infantil, a non ser que se preocupen por coñecer sobre alimentación e teñan nocións.
A prevención empeza por ensinarlles aos máis pequenos? Si. A epidemia da obesidade, que está matando a moita máis xente que a covid, estase cebando especialmente no noso país. Un 40 % dos nenos padecen unha patoloxía que a xente non é consciente de ata que punto afecta. É unha enfermidade crónica que non sabemos curar. Unha persoa que é obesa vaino ser polo resto da súa vida. Isto explica que ata o 98 % da xente que leva unha dieta de adelgazamento recupera nun prazo de cinco anos todo o peso perdido, e ás veces máis, polo efecto ioió.